
El fenómeno de la seducción psicosomática… (redivivo)[1]
Seducir: 2). Embriagar o cautivar el ánimo. Diccionario de la Lengua Española. Vigésima edición, 1984.
Resumen
Sin menospreciar o exagerar el poder patogenético de las emociones en las calamidades que afligen al ser humano, el autor plantea el problema que para el paciente representa la ¨seducción¨ que ejerce en el médico el concepto de ¨enfermedad psicosomática¨. Debido a una concepción mal entendida de la misma, este ¨psicologiza¨ los síntomas de aquél como una explicación simplista, cuando por fracasar el razonamiento clínico no es capaz de identificar su origen. De esta manera transforma una queja potencialmente seria en hecho banal y carente de importancia con sus impredecibles secuelas.
Para ilustrar el fenómeno se muestran algunos ejemplos de quejas insólitas, mas no infrecuentes, y se hacen algunas consideraciones sobre la historia clínica.
Palabras clave. Docencia médica, medicina psicosomática.
Summary
There is a generalized medical prejudice towards the patient with an obscure, bizarre o unusual complaint. Any occasion in which the doctor ignores o does not understand the meaning of a symptom offered by her/his patient, not infrequently an explanation based on a supposed psychological conflict emerges a way to solver his/her failure in knowledge or immature thinking. As result, the complaint is ¨psycologized¨ and is not taken seriously in consideration. Therefore, there is an obvious delay in the arrival to a correct diagnosis that can be potentially harmful to the patient. We have called this situation ¨The psychosomatic seduction phenomenon¨.
As an illustration of the ¨phenomenon¨ in this article we described several unusual complaints from patients initially consider to harbor a ¨psychological condition¨ which turned out to be the expression od diverse ¨organic¨ processes.
Key words. Medical teaching, psychosomatic medicine.
-
Introducción
«En el mar de la ignorancia
estamos todos totalmente sumergidos;
lo que no nos diferencia a unos de otros,
es solo cuestión de profundidad».
Rafael Muci-Mendoza
- Un hombre de mediana edad consulta atemorizado a su médico porque encontrándose en el Metro, al ser empujado y girar su cabeza hacia atrás, momentáneamente ve a una señora de masiva obesidad ¨con un solo ojo en el centro de la frente…¨.
Ante la desconcertante escena, vuelve rápidamente su mirada hacia adelante, pero de súbito se ve compelido a mirar de nuevo… En esta ocasión no nota nada especial en la cara de la mujer. Algunos días más tarde mientras viaja en automóvil por la autopista Caracas-La Guaira, observa en la distancia muy perturbado ¨que, el hombrillo se encuentra elevado cerca de un metro por sobre el nivel del pavimento y allí, un conductor cambia la llanta de su camioneta…¨. Cerrando sus ojos como quien quisiera evadir una fantasmagórica visión, al reabrirlos; ¡todo ha vuelto a lo normal…!
- Un ejecutivo de unos sesenta años, diabético e hipertenso, despierta a eso de la medianoche aquejado de severa cefalea, náuseas, vómitos y mareo con ilusión de movimiento.
Al tratar de incorporarse lo hace en forma inestable y tambaleante, vuelve de inmediato a su cama y nota… ¨que todo en torno suyo da un giro de 180º: la cómoda, el perchero, la alfombra y el televisor con su mesa, están ahora en el techo; la lámpara que antes colgaba sobre su cabeza ahora ¨yace pendida del suelo¨… Pasados unos cinco minutos de gran pánico y confusión, todo vuelve a adquirir su posición habitual…
- Una mujer más bien madura, con enojosa dificultad para ver por su ojo derecho de reciente adquisición, se encuentra viajando en el asiento trasero de un taxi que se detiene frente a la luz roja del semáforo. A su lado también lo hace un motociclista. Cuando la luz verde se enciende, el motorizado acelera a fondo su máquina produciendo un ensordecedor ruido…
De inmediato, la señora percibe frente a su ojo derecho ¨como si reventara un cohete de luces multicolores que persisten y solo van extinguiéndose en la medida en que la infernal máquina y su sádico conductor se pierden en medio del tráfago…¨.
- Un profesor de geografía ya largo entrado en la cincuentena, por varios días presenta episodios de ¨visión borrosa¨ y como ¨sensación de agua que corre por el campo inferior de su ojo izquierdo…¨.
Varios especialistas le examinan y le aseguran que se encuentra bien, mas no le dan explicación alguna acerca de su síntoma visual. Algunos días más tarde y pocos minutos después de haber visto a una señora frente a un puesto de periódicos agachándose para tomar un periódico que se encuentra al nivel del suelo, cuando ya se ha alejado del quiosco, repentinamente y con asombrosa claridad, ¨ve repetirse frente a sus incrédulos ojos la misma escena de la señora agachada que había presenciado minutos antes…¨.
Cuatro pacientes con cuatro quejas diferentes…
En el primer caso, el sujeto era impotente y había perdido recientemente su empleo como parte de una poda de personal de la empresa donde trabajaba. El segundo enfermo arrastraba una dolorosa e intolerable viudez que le había golpeado meses atrás y de cuyo tormento no era capaz de escapar. La tercera paciente, una médica divorciada, por cierto, sufría por su indeseada separación y por no poder utilizar su ojo dominante para realizar endoscopias, lo que le había ocasionado merma de sus ya insuficientes entradas económicas. Y en el cuarto, el exceso de trabajo, el incesante corretear de un liceo a otro y las presiones financieras, le sumían en un agotamiento paralizante…
En los cuatro ejemplos clínicos tomados de nuestra práctica, muy diversos profesionales atribuyeron sus síntomas a una ¨condición psicosomática¨, ¨depresión nerviosa¨, ¨somatización por estrés emocional¨ y ¨surménage e ideas delirantes¨… No obstante, los síntomas experimentados por cada uno de ellos, en apariencia absurdos, risibles o inexplicables, eran de estirpe orgánica y se encuentran muy bien reseñados en la literatura médica. Veamos…
 En el primer caso, un macroadenoma hipofisario con hemianopsia bitemporal era el origen de su disfunción sexual y de los extraños fenómenos visuales que el paciente había experimentado.
En el primer caso, un macroadenoma hipofisario con hemianopsia bitemporal era el origen de su disfunción sexual y de los extraños fenómenos visuales que el paciente había experimentado.
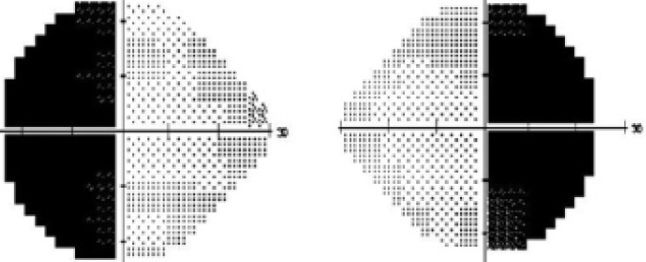 La hemianopsia bitemporal es capaz de inducir ilusiones visuales por ¨deslizamiento¨ del borde hemianóptico en personas con forias[3] horizontales o verticales preexistentes hasta ese momento compensadas. Así, los pacientes confrontan singulares desvaríos visuales que van desde la omisión o adición de alguna letra o número en una palabras o cifra, confusión del número deseado al discar en un teléfono con el consiguiente desconcierto, ¡hasta a ver ¨cíclopes o personas con doble rostro a su alrededor¨!… (a).
La hemianopsia bitemporal es capaz de inducir ilusiones visuales por ¨deslizamiento¨ del borde hemianóptico en personas con forias[3] horizontales o verticales preexistentes hasta ese momento compensadas. Así, los pacientes confrontan singulares desvaríos visuales que van desde la omisión o adición de alguna letra o número en una palabras o cifra, confusión del número deseado al discar en un teléfono con el consiguiente desconcierto, ¡hasta a ver ¨cíclopes o personas con doble rostro a su alrededor¨!… (a).

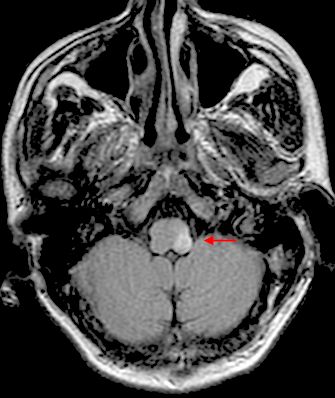 Algunos enfermos con síndrome de Wallenberg –o reblandecimiento isquémico de la foseta lateral del bulbo raquídeo-, no por excepción y bajo interpelación dirigida, aceptan haber presenciado durante la fase aguda del accidente, variaciones en la posición del entorno o de los objetos que en él se encuentran, tales como inclinación o rotación de los mismos desde su posición natural que temieron comunicar a sus médicos ante el temor de ser considerado ¨locos¨ o ¨desvariados¨.
Algunos enfermos con síndrome de Wallenberg –o reblandecimiento isquémico de la foseta lateral del bulbo raquídeo-, no por excepción y bajo interpelación dirigida, aceptan haber presenciado durante la fase aguda del accidente, variaciones en la posición del entorno o de los objetos que en él se encuentran, tales como inclinación o rotación de los mismos desde su posición natural que temieron comunicar a sus médicos ante el temor de ser considerado ¨locos¨ o ¨desvariados¨.
Esta ilusión se cree sea debidas a un mal funcionamiento del aparato otolítico-vestibular o sus conexiones centrales por isquemia vértebrobasilar (b). Se describe también en disturbios laberínticos y en menos bien estudiadas instancias en lesiones cerebrales o cerebelosas.

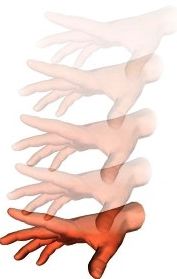
- Ciertos pacientes con problemas isquémicos o inflamatorios de sus vías visuales anteriores, pueden experimentar ¨fosfenos [4] inducidos por ruidos¨.
 Se les ha descrito en sujetos con neuritis óptica desmielinizante primaria o neuropatía óptica isquémica anterior no arterítica, esta última no infrecuente en hipertensos, dislipidémicos y diabéticos crónicos. Se hipotetiza que la ¨desaferentación¨ parcial de la vía visual es capaz de producir un estado de supersensiblidad a nivel del núcleo geniculado lateral, sitio donde convergen las informaciones visuales y auditivas, facilitándose así que, ¨el paciente vea el ruido dentro de sus ojos…¨ (c).
Se les ha descrito en sujetos con neuritis óptica desmielinizante primaria o neuropatía óptica isquémica anterior no arterítica, esta última no infrecuente en hipertensos, dislipidémicos y diabéticos crónicos. Se hipotetiza que la ¨desaferentación¨ parcial de la vía visual es capaz de producir un estado de supersensiblidad a nivel del núcleo geniculado lateral, sitio donde convergen las informaciones visuales y auditivas, facilitándose así que, ¨el paciente vea el ruido dentro de sus ojos…¨ (c).
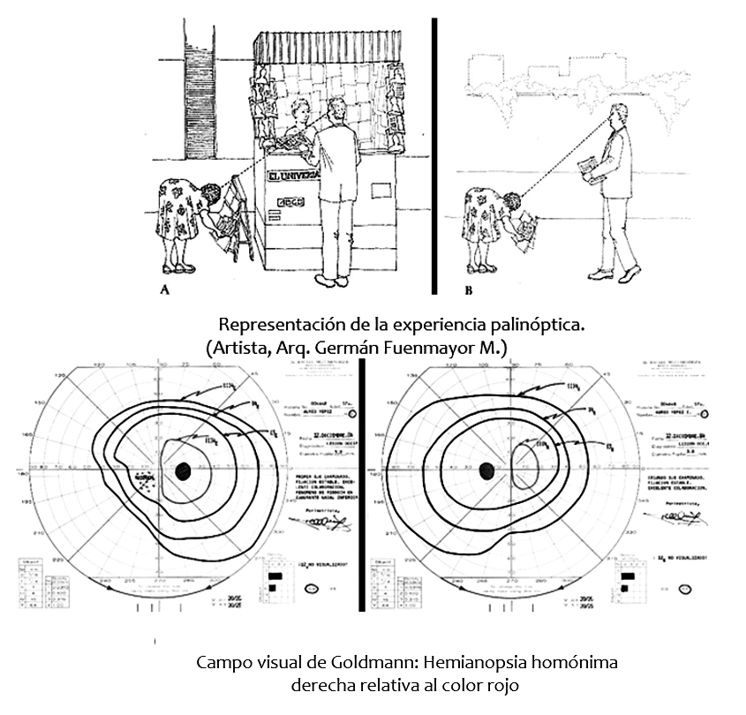
- La palinopsia o perseveración visual es un fascinante síntoma neurológico ilusorio asociado a una lesión occipital unilateral con defecto contralateral del campo visual, donde hay una persistencia u recurrencia de imágenes visuales una vez que el estímulo excitatorio que las indujo ha desaparecido.
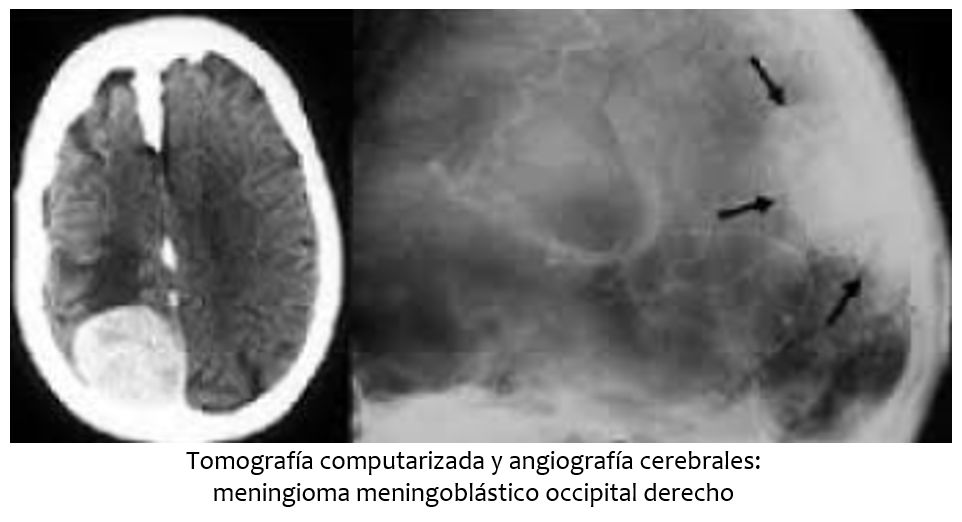
La causa de este síntoma quasi-parapsicológico probablemente refleje una acentuación de la posimagen fisiológica (d), o podría representar un circuito reverberante entre área de memoria visual y de asociación visual (e). Nuestro profesor de geografía era portador de una hemianopsia homónima izquierda debida a un meningioma occipital derecho que le fue resecado exitosamente, con lo que el síntoma no volvió a recurrir.
Referencias.
- Kirkham TH. The ocular symptomatology of pituitary tumors. Proc Roy Soc Med. 1972;65:517-518.
- Ropper AH. Illusion of tilting of the visual environment. Report of five cases. J Clin Neuro-Ophthalmol. 1983;3:147-151.
- Lessell S, Cohen MM. Phosphenes induced by sound. Neurology. 1979;29:1524-1527.
- Bender MD, Feldman M, Sobien AJ. Palinopsia. Brain. 1968;91:321-328.
- Lessell S. Higher disorders of visual function: positive phenomena. En, Neuro-Ophthalmology Symposium of the University of Miami and the Bascom Palmer Eye Institute. Vol. VIII. Editado por Glaser J, Smith JL. Saint Louis. Mosby, 1975. P. 27-44.
Cuando el entendimiento fracasa,
una palabra viene a tomar su lugar.
Goethe
-
Configuración del fenómeno
De mis días de estudiante de medicina y de mi Residencia de Posgrado en Medicina Interna, guardo el recuerdo del enorme énfasis que se hacía en la enseñanza de la medicina psicosomática y de la ¨seducción¨ que aquella producía en el ánimo de todos... En una forma mal entendida, queríamos así, tan fácilmente, interpretar toda enfermedad del paciente en ¨accidentes traumáticos¨ que pretendíamos hallar inscritos en su biografía. De esa manera, todo aquello que a nuestro inmaduro intelecto fuera ininterpretable dentro de la sintomatología del enfermo: Lo ridículo, absurdo o risible, lo estrafalario o nunca oído y aún lo común, pero todavía desconocido, era generalmente adscrito a lo que designábamos como ¨situación¨ o ¨condición psicosomática¨ ante la complacida anuencia de nuestros profesores. ¡Habíamos hallado la clave mágica para resolver las insuficiencias de nuestra agobiante ignorancia! Era así, como en las presentaciones de nuevos casos –particularmente en la consulta externa-, buena parte de ellos correspondían a paciente con ¨problemas funcionales¨, pues más que atender a la disección metódica de la queja en sí y a su significación, consumíamos buena parte del escaso tiempo buscando alguna ligazón entre el síntoma y algún hecho considerado psíquicamente ¨traumático¨ en el pasado inmediato o remoto…
El devenir de los años, el enfrentamiento con los propios conflictos y la práctica cotidiana con su consecuente desfile interminable de enfermedades ¨realmente orgánicas¨ (me excuso al decirlo, es solo para darle énfasis a la expresión) y hasta morales que inicialmente interpretamos como ¨histeria¨, ansiedad, síntomas depresivos y hasta cuadros psicóticos típicos, nos hizo comprender a través del aflictivo yerro, lo distorsionada de esa apreciación, arribando al convencimiento de que era menos perjudicial para el enfermo el que se considerara muy seriamente y en primer lugar la exclusión de una ¨enfermedad orgánica¨, colocando en el más alejado peldaño del diagnóstico diferencial, a un ¨problema psicológico¨ como causa, y en el caso de hacerlo, tomándola tan solo como una impresión diagnóstica provisional…
Como podrá deducirse, esta manera de ver las cosas surgió de un lastimoso aprendizaje ¨a los tumbos¨: -¨Tranquilícese señora, usted no tiene ¨nada orgánico¨; -¨Su esposo está muy bien, sólo que algo deprimido…¨; -¨¨Su hijo está sano, es que la adolescencia de por sí ya es una enfermedad…¨. Fueron estas expresiones las que en algún momento utilizamos ante el paciente o sus familiares, que generalmente no fueron suficientes para tranquilizarlos, pero sí para aplacarnos a nosotros mismos… Posteriormente, por una u otra vía nos enteramos acongojados de la acre verdad, del error cometido… ¡Pasamos inadvertidas no sólo la gravedad del síntoma, sino también, la angustia reveladora del paciente y sus allegados…!
El fenómeno puede ser definido como la inclinación del médico, emanada de su inmadurez personal o profesional, desconocimiento o ligereza, a interpretar como una manifestación de ¨enfermedad psicológica¨, a todas aquellas manifestaciones o síntomas que por ignotos no es capaz de reconocer; que por complejos , no es dable de integrar; que por tergiversados ha tornado confusos; que por levedad, falta de tiempo o carencia de estímulo, no es capaz de investigar o perseverar en su seguimiento y evolución; que por déficit formativo no sabe cómo, cuándo o dónde su necesidad y obligación de investigar y conocer; y por conflictiva emocional no resuelta[5] confunde y proyecta su propia psicopatología en la persona del paciente. Como resultado, desvaloriza, simplifica y aún, transforma la queja en un hecho banal por obra de la ¨psicologización¨ que él realizó, deja de ser importante, ¨interesante¨, alertadora o peligrosa, y, por tanto, indigna de ser tomada en serio.
Esa ¨psicologización¨ del enfermo y su enfermedad, emerge como una defensa contra su ignorancia y apatía que le induce a encontrar una explicación fácil a muchas situaciones confrontadas por sus pacientes, especialmente si aquellos son sujetos de los llamados ¨nerviosos¨. Y nos preguntamos, ¿Es que acaso la ¨histeria¨, la ansiedad o la depresión confieren algún grado de inmunidad contra las denominadas ¨enfermedades orgánicas¨…?
Desde los albores de la medicina y a partir de Hipócrates, hubo escasa controversia entre los médicos sobre las íntimas relaciones existentes entre la mente y el cuerpo. El advenimiento de la ¨especialización¨, trajo aparejado la parcelación y atomización del hombre y su enfermedad, desempeñando papel preminente en que todo el conjunto quedara disperso y surgiendo el concepto disociador de enfermedades ¨orgánicas¨, ¨psicológicas¨, ¨psicosomáticas¨; pero por el privilegio de lidiar a diario con ¨el todo¨, el internista, más que ningún otro, retomó el concepto unitario de que el ser humano se enferma todo él e íntegramente, inicialmente reconociendo la importancia del resquebrajamiento de ¨la resistencia del huésped¨ en la producción de enfermedades infecciosas, atribuyéndose a Osler (13), el que hubiera comentado sobre la importancia de ¨conocer lo que ocurría en la mente del enfermo¨, como una manera de predecir el curso final de una tuberculosis; y posteriormente, identificando en forma elegante y elocuente, el rol modificador del estrés sobre la respuesta inmunológica en los seres humanos (objeto de estudio de la psiconeuroinmunología).
Desde nuestro punto de vista, consideramos que más le vale al internista ¨sentir¨ que todas las enfermedades son, en esencia, ¨psicosomáticas¨, encontrándose en ellas ambas vertientes en equilibrio o predominando, con intensidad variable, una sobre la otra. No sin razón Meyer (1958) (10), alertó acerca del error de asignarle ¨a priori¨, un origen funcional a las queja del enfermo simplemente porque ellas afloraran en medio de una crisis existencial…[6] . Es pues de primerísima importancia para el paciente que antes de que se le tilde de ¨funcional¨, se tenga presente que los trastornos previos de su personalidad y sus mecanismos de ajustes psicofisiológicos hacia las presiones habituales o extraordinarias del ambiente, pueden ser acentuados o interferidos según el caso, por una enfermedad orgánica hasta entonces oculta (¡!). Se hace entonces necesario que el facultativo a lo largo de su práctica se vaya haciendo de los conocimientos y estrategias indispensables para poder reconocer ¨cuánto¨ de la queja es ¨orgánica¨ y ¨cuánto¨ de ella es ¨funcional¨, pero más aún, teniendo en cuenta de que al decidirse por su ¨funcionalidad¨ se pregunte y repregunte, cuánto realmente lo es y cuánto pertenece al ámbito de su incompetencia, a su tendencia a interpretar como ¨psicosomático¨ todo aquello alejado de su comprensión… Sirvan los casos brevemente reseñados en el preámbulo de este escrito para ilustrar lo expresado anteriormente.
Por supuesto que el internista no puede desdeñar la importancia del conflicto emocional como generador de enfermedad[7]; no puede ignorar que la satisfacción consciente o inconsciente puede afectar el armónico equilibrio de ese estado que llamamos ¨salud¨; que la privación o pérdida son capaces de facilitar la eclosión de una seria enfermedad hasta entonces latente. Pero tampoco es lícito que en forma simple lo utilice como insulsa excusa para solventar problemas inmanentes a su inmadurez. Por tanto, pensamos, que una de las metas primordiales en la formación del médico debe ser el aprender a interpretar ¨el lenguaje de la enfermedad¨ exteriorizada en la ¨organicidad¨ del síntoma, para luego establecer su naturaleza y por último decidir, en atención al mejor interés del paciente, lo que deba hacer con respecto a ella. Y si como ocurre en el 70% de las veces, no hay enfermedad constituida, es esta de poca monta o con tendencia a autolimitarse, quedarán muchas cosas que podamos hacer para aliviar o ayudar, pero deben ocupar una posición subalterna en jerarquía, después que la pregunta si existe o no ¨organicidad¨ haya sido razonablemente solventada…
El advenimiento a nuestro quehacer de una visión holística de la medicina (sintetizado en ese indiscutible pero teórico marco del ser humano como unidad biopsicosocial del cual tanto se habla y el que muy pocos pueden introducir en forma dinámica en su esquema mental y de aproximación al hombre enfermo), es un acontecimiento que no puede ¨forzarse¨ en la actitud del médico, pero que puede ser ¨sembrada¨ por el docente en el alumno desde sus primeros contactos con el humano enfermo, con el mensaje de su sincero ejemplo en la praxis. Sus bases serán afianzadas y la edificación profesional adquirirá progresiva madurez con la experiencia, vale decir, del continuo e intenso contacto con los pacientes, con sus consiguientes aciertos y equívocos; del conjunto de sentidas vivencias, placenteras o amargas; de las caídas, desvíos y rectificaciones en el rumbo; de las lecturas metódicas y críticas cotidianamente rumiadas y digeridas; todo ello acumulado a lo largo y ancho de sus vidas, constituirán la urdimbre de su ser y de su hacer, y nunca una actitud que pueda imponerse ¨por decreto¨…
Basta con haber practicado la medicina por algunos años para considerar que los estudios médicos de pregrado, y aún los de posgrado, tan solo representan una ¨somera introducción¨ a un nuevo y complejo mundo, el del hombre enfermo y su problemática, y que nuestra vida de estudiantes no finaliza sino con la muerte biográfica o biológica…
A diferencia de otras ramas del saber, la medicina es tan dinámica y cambiante, que el estudio riguroso y continuado necesariamente signan la vida y la actuación del médico: Amor y dedicación al semejante y al estudio, confrontación total y continuada con los pacientes y sus miserias, claro conocimiento de nuestras destrezas y más importante aún, de la anchura y profundidad de nuestras limitaciones, y hasta la necesaria comprensión de la propia psicopatología, contribuirán al través de nuestras vidas, al acopio de los elementos indispensables para fortalecer nuestra única herramienta de trabajo, ¡la historia clínica!… ¡Inconmensurable tarea la del médico! Un esfuerzo tan grande y sostenido podría tentarnos a tratar de simplificarla y en muchas ocasiones, en forma peligrosa para el enfermo…
En nuestros inicios, la historia clínica tiene explicablemente que ser un instrumento rudimentario que por inexperiencia usamos torpemente[8]; que por ignorancia puede no tener sentido alguno; que por falta de jerarquización puede no lograr su objetivo final; y que por ¨confusión de los conflictos de aquel con los míos propios¨, puede estar teñida con el colorido de nuestras propias emociones. A medida que transcurren los años vamos reconociendo e intentando depurar otros elementos que hacen de nuestro instrumento de acción un utensilio, de por sí imperfecto. Sus vicios o deficiencias pueden ser imputados a nosotros mismos, al paciente o al medio o sistema donde se realiza el encuentro.
La labor del médico puede estar interferida por el desconocimiento, ligereza, inexperiencia o exagerada especialización; escasa ilustración sobre el problema en particular o concepciones erradas del mismo; prejuicios relacionados con el paciente o el síntoma[9]; deficiencias en aclarar el sentido de la queja; ¨psicologización¨ de los síntomas de aquél[10]; despersonalización o ¨cosificación¨ del sujeto y ¨sordera¨ a las emociones que subyacen en su pedido de ayuda[11], Por su parte, el paciente puede ser un narrador o ¨historiador ¨difícil (5) –poco observador, distraído, omisor de la cronología, hipertrofiante, abundoso en detalles superfluos, etc., puede omitir en forma consciente o inconsciente información determinante, puede tener dificultades en la traslación de sus ideas o sensaciones a palabras, puede confundir la médico ¨por el infinito número de maneras de quejarse y hasta por desvalorización de la figura del médico[12].
El medio puede afectar al estudiante de medicina, al médico o al paciente en muy diversas formas. La admisión de la ignorancia no es suficientemente enfatizada durante los estudios médicos: ¡Después de todo, hay que saber que la ignorancia contiene nuestra más grande esperanza!, hay fomento excesivo de la dependencia entre alumnos y profesores –todavía muy acendrada en el medio universitario-, poco desarrollo y aún total ausencia de bibliotecas adecuadas en hospitales universitarios y otros sitios de trabajo[13], abusivo empleo de la tecnología vs. Insuficiente énfasis en el valor de la historia clínica, sustitución de la información deparada de la anamnesis (¡esa fructífera consumidora de tiempo!) por el examen complementario ¨irreflexivo y confundidor¨, plétora de pacientes que alienan al médico, le envilecen y le frustran[14].
- 4- Conclusiones y recomendaciones.
2.4.1- Aunque parece ser profesión de fe el que el ser humano se enferma en su totalidad: soma, psiquis y entorno, en la práctica los médicos solemos tener dificultad para adoptar una actitud mental que nos permita actuar en función de esa visión tridimensional. Es lo habitual que razonemos tomando en cuenta tan solo tomando en cuenta una de sus vertientes en forma aislada ignorando la existencia de las otras dos. Por tanto, en el quehacer diario, la concepción unicista de paciente ¨como un todo enfermo¨ muy a pesar de su indiscutible veracidad, infortunadamente no pasa de ser pura teoría. Así, mientras hay médicos que tienden a ver tan solo los aspectos corporales u orgánicos de la queja, otros simplemente resuenan solo ante sus componentes afectivos. En el primer caso puede ignorarse totalmente la ansiedad o la depresión como factor precipitante, causal, colaborador o agravante del problema; en el segundo se puede obviar en forma inadvertida una enfermedad de serio pronóstico que para ese momento muestra preferencialmente sus aristas emocionales. La resultante es el desvío del razonamiento clínico por la ruta del equívoco, con el consiguiente error diagnóstico e inadecuado tratamiento. Por lo común, el médico manipulará la información en forma prejuiciada de acuerdo a muy diversos factores, y de entre otros: tipo de formación, conflictiva personal subyacente, grado de superficialidad o especialización, grado de ignorancia relativa al problema planteado, grado de ligereza o apatía, etc.
2.4.2- El médico puede exhibir una peligrosa tendencia a ¨psicologizar¨ todo síntoma, que, aunque de origen orgánico le parezca extraño, desconocido o inexplicable a sus oídos, y más aún si proviene de un sujeto a quien le endilga el adjetivo de ¨nervioso¨, o si la molestia se hace presente en relación temporal con una situación existencial conflictiva. Poca duda cabe que ese prejuicio sea hijo de la inatención o carencia de rigurosidad de quien escucha, o la ignorancia acerca de las maneras como las enfermedades hablan… y que de alguna forma podemos neutralizar haciendo consciente esta inclinación al ser muy críticos y desconfiados con nuestras interpretaciones de lo oído o visto y buscando en la lectura dirigida y metódica un aliado esclarecedor…
2.4.3- La clasificación de enfermedades en ¨orgánicas¨, ¨psicológicas¨ o ¨psicosomáticas¨ es ficticia, está viciada de parcialización y por tanto es confundidora, impidiendo que ampliemos el horizonte de nuestra comprensión del ser humanos y sus diversas maneras de enfermarse.
El médico y particularmente el internista debe esforzarse por incorporar en forma genuina un esquema operativo de aproximación al enfermo, que tome en cuenta los factores corporales, psicológicos y sociales sopesando rigurosamente el rol que a cada uno de ellos corresponde en la génesis del disturbio, sin perder de vista la amenaza permanente del prejuicio en cualquier sentido.
Agradecimiento
El autor expresa su agradecimiento al arquitecto Germán Fuenmayor Mancera por interpretar fielmente la experiencia del paciente palinóptico.
Referencias.
- Benaím Pinto H. Significación de la queja en la relación del médico con el paciente y del paciente con el médico. Ediciones del Rectorado. UCV. 1993. Caracas, p. 194-195, 198.
- Cole G. Intracranial space-occupying masses in mental hospital patients: necropsy study. J Neurol Neurosurg Psychiat. 1978;41:730-736.
- Comroe BI. Follow-up study of a 100 diagnosed as neurosis. J Nerv Mental Dis. 1936;83:679-684.
- Dubin WR, Weiss KJ, Zeccardi JA. Organic brain syndrome. The psychiatric impostor. JAMA. 1983;249:60-62.
- Goodall J. The difficult historian. Lancet. 1967;1:776-779.
- Hall RWC, Popkin MK, Devaul RA, Faillace LAS, Stickney SK. Physical illness presenting as psychiatric disease. Arch Gen Psychiat. 1978;35:1315-1320.
- Kässner-Reitler R. Participación psíquica en las afecciones orgánicas y enfermedades psicógenas en sentido estricto. Pract Internist. 1968;4:393-402.
- Leeman CP. Diagnostic errors in emergency medicine. Physical illness in patients labeled ¨psichiatric¨ and vice versa. Int J Psychiat Med. 1975;6:533-540.
- Lipkin M. Functional or organic? A pointless question. Ann Int Med. 1969;71:1013-1017.
- Meyer BC. Some psychiatric aspects of surgical practice. Psychosom Med. 1958;20:203-214.
- Reik T. Listening with de third ear. The inner experience of a psychoanalyst. 1983. Groove Press Books. New York. p. 514.
- Schleifer SJ, Keller SE, Camerino M, Thornton KJE, Stein M. Suppression of lymphocyte stimulation following bereavement. JAMA. 1983;250:374-377.
- Solomon GF. Emotion, stress, the central nervous system and immunity. Ann New York Acad Sci. 1969; 164:335-475.
- Southam CM. Emotions, immunology and cancer: How might the psyche influence neoplasia? Ann New York Acad Sci. 1969;164:473-475.
- Vaillant GE, Sobowale NC, McArthur C. Some psychological vulnerabilities of physicians. N Engl J Med. 1972;287:372-375.
 Post Script 10.02.2018
Post Script 10.02.2018
Han transcurrido 30 años desde que escribí este ensayo en el Hospital Vargas de Caracas. Cuando releo su contenido aprecio que no ha perdido actualidad y que muchas de mis preocupaciones y sugerencias que en él escribí, todavía guardan toda su vigencia. Pienso que la situación, lejos de haber mejorado, ha ido de mal en peor. La tecnocracia, desgracia y bendición de la humanidad ha tomado el rol ductor del ejercicio médico, y en países desarrollados la anamnesis o diálogo diagnóstico casi que ha desaparecido; la dedicación a la semiología y semiotécnica ocupan un puesto muy secundario –es enseñada en tercer año de medicina y en los posgrados nunca más se insiste en su pulimentación mediante el empleo crítico diario-, la independencia del médico se ha perdido porque las riendas de la relación médico-paciente ha sido tomada por corporaciones hospitalarias privadas, compañías de seguros o fabricantes de drogas terapéuticas o instrumentos de diagnóstico qué deciden cuánto tiempo debe el médico destinar para escuchar a su paciente; bajo celosa supervisión, ¡en algunos casos no más de quince minutos…!

Durante mi permanencia de dos años en el Hospital de la Universidad de California, San Francisco, mi ductor, el doctor William F. Hoyt MD, Director of the Neuro-Ophthalmoly Unit, Neurosugery Department, un portento de filigrana diagnóstica, me reafirmó lo que había aprendido de mi maestro en el tiempo y la distancia, Don Gregorio Marañón y Posadillo (1887-1960), el Hipócrates español. ¡Sentándose frente al paciente en una silla de aluminio de asiento verde y no mediando un escritorio que separara el encuentro le decía mirándole a los ojos, –«Teach me!» Expresión que traslucía una gran humildad: no era él quien en ese momento enseñaba, era él quien en ese momento aprendía…

Bill Hoyt definía al paciente neurooftalmológico como «aquel que tiene una real enfermedad en la que los estudios de imagen son normales», lo que deja el diagnóstico al método mayéutico[15], el arte obstétrico aplicado a hombres y mujeres mediante el cual escuchando y preguntando en forma inteligente, se podrán extraer verdades para constituir un todo coherente, bien centrado, que permita que el médico utilice tal o cual examen complementario –si fuera necesario- que le permita arribar a un diagnóstico clínico aproximado o de certeza.
[1] Dedicado con especial afecto y esperanza… A mis 7 ahijados de la Promoción de Médicos Internistas del Hospital Vargas de Caracas (1987): Doctores Juan José Barreto, Carmela Curcio, Carlos Fefer, Luis Gutiérrez, Ana María Miskiewicz, Beatriz Pernalete y Antonio Ríos Fabra.
[2] Cátedra de Clínica y Terapéutica Médica B y Unidad de Neurooftalmología. Escuela de Medicina José María Vargas, UCV y Hospital Vargas de Caracas, recibido para su publicación, abril 1988.
[3] Las Forias se definen del mismo modo que las tropías: esoforia (un de ojo tiende a desviar hacia el interior), exoforia (fuera), hipertrofia (arriba), y hipoforia (abajo). Las Forias comúnmente no ocasionan síntomas. Pero si la foria es grande, se necesita una gran cantidad de esfuerzo para que los músculos mantengan los dos ojos alineados y evitar la diplopía. Esto puede conducir a problemas de fatiga ocular y aparecer frecuentes dolores de cabeza.
[5] Tres síntomas sugestivos de vulnerabilidad psicológica se observan con frecuencia entre los médicos: Inestabilidad matrimonial, abuso de drogas psicotrópicas y tendencia a un mayor empleo de la psicoterapia (15).
[6] Veintitrés años después, Schleifer y cols. (12), en la Escuela de Medicina de Mount Sinaí, NY, estudiarían la posibilidad de que la inmunidad pudiera comprometerse como resultado de una situación luctuosa. Los autores compararon las respuestas de estimulación linfocitaria en maridos, antes y después de la muerte de sus esposas. En comparación con los niveles previos, la capacidad de los linfocitos para multiplicarse, se notó reducida en forma significativa dos meses después de ocurrida la pérdida. Estos cambios en el sistema inmunitario podrían relacionarse de alguna manera con el aumento de la mortalidad asociada a la viudez masculina.
[7] Para favorecer el prejuicio médico, nótese que en nuestros cuatro casos los síntomas afloraron en medio de situaciones impregnadas de sufrimiento que al parecer ¨rompieron¨ el equilibrio de la enfermedad subclínica/asintomática y la hicieron aparente…
[8] Si se quiere somos el fruto de la imitación de las maneras y actitudes de nuestros maestros. Si bien, pocas veces hemos tenido la oportunidad de verles actuar en la paciente labor de recolectar, de propia mano elementos de la queja del enfermo. Pareciera que los profesores ¨ya cumplimos esa etapa¨, y que ahora, el ¨engorroso trabajo¨ ha sido transferido al residente y, nosotros… ¡nos limitamos a escuchar pasivamente el relato recogido por el oído no pulimentado! (Este modelo conceptual es legado por nosotros a los residentes de posgrado y su fruto lo vemos en el cursante del último año que cada vez se ocupa menos del trabajo clínico directo con el paciente, y solo espera… ¡que sus compañeros más jóvenes les presenten los casos…! Situación que designamos como el ¨síndrome del residente de tercer año¨ ). Es así como durante la visita o revista médica usualmente la anamnesis y el examen físico –las etapas más importantes en la configuración del diagnóstico-, son superficialmente revisadas, adjudicándosele un mayor énfasis a la presentación de estudios complementarios en forma de exámenes de laboratorio, imagenología de diversa índole. Ello trae como consecuencia que no por rareza el real problema del paciente se soslaye en favor de algún otro ¨detalle interesante¨ pero de menor relevancia clínica. Con ello hacemos un flaco favor a la clínica, pues no enfatizamos suficientemente la labor integrativa del médico.
Hablar de las facetas genéticas, bioquímicas, fisiológicas, subcelulares y hasta moleculares de una enfermedad, no suele ser difícil si las conocemos. Sí que lo es coordinar, ordenar, jerarquizar e integrar las partes dispersas e instrumentarlas en la conducción del paciente. En la medida en que la tecnología médica ha sufrido un hipertrófico progreso, su utilidad se ve cada vez más dependiente de la capacidad del médico para analizar y procesar la información que ellas nos ofrecen y hacerla realmente útil a los fines del enfermo.
[9] En la práctica ¨funcional¨ significa que la queja no es importante -desdeñándose el sufrimiento del paciente-; que el síntoma no es real –despectivamente llamado ¨supratentorial¨ o ¨del pent-house¨-, que es difícil o imposible de tratar o curar; y que quien consulta ¨no es un paciente interesante¨-como si la cualidad de ser ¨interesante¨ fuera una obligación del paciente…-
[10] En el prefacio de su libro, ¨Enfermedades del Sistema Nervioso¨, de sir Samuel Wilks (1883) apuntaba que, ¨no hay enfermedad orgánica del sistema nervioso que no pueda ser simulada por una funcional¨. La otra cara de la moneda la aportó entre otros, Comroe (1936) (3) quien realizó un seguimiento de 100 pacientes a quienes inicialmente se habían etiquetado de ¨neuróticos¨. En un período de ocho meses en 24 de ellos se diagnosticó una ¨enfermedad orgánica¨. Lo cierto es que los síntomas mentales simulan, acompañan o enmascaran la enfermedad orgánica en muy diversas formas y son abundosos los ejemplos de condiciones de serio pronóstico inicialmente manifestados como ¨histeria¨, ¨neurosis¨ o ¨psicosis¨ que a posteriori demostraron ser desde tumores cerebrales (13) hasta feocromocitomas, pasando por malignidades de índole diversa, esclerosis múltiple, meningitis agudas o crónicas, porfiria, sífilis o miastenia gravis por solo mencionar algunos pocos.
La inconsistencia afectiva e invalidez física son atributos de la ¨belle indifférence¨ de Pierre Janet; no obstante, puede igualmente representar la aceptación flemática ante una dolorosa enfermedad crónica; ser llamada ¨euforia¨ en casos de esclerosis múltiple; o ¨insensibilidad frente a la tragedia¨ para designar la actitud de placidez e indiferencia del paciente que sufre una arteritis gigantocelular y le sobreviene una amaurosis bilateral e irreversible aguda – ¿hipoperfusión cerebral?-.
Algunas enfermedades orgánicas conducen a un cambio en las vivencias y el comportamiento. En ciertas enfermedades febriles se presentan síntomas maníacos producidos por gérmenes patógenos, sus toxinas o los productos de su degradación y ello ha sido llamado ¨psicoma¨ Hellpach (7).
En el servicio de emergencias de un hospital –con frecuencia en manos de los menos expertos-, es sitio donde con mucha frecuencia se ¨dicotomiza¨ al enfermo en forma prematura sobre la base de un síntoma aislado, alguna alteración de su comportamiento, una restringida área de su historia clínica, o de un diagnóstico previo, clasificándosele de ¨orgánico¨ o ¨funcional¨. Si se trata de un alcohólico, homosexual, drogadicto o suicida (sujetos que ¨deliberadamente¨ han creado sus propias patologías…), probablemente reciban una atención mínima, prejuiciada y hasta desconsiderada (4,8).
[11] Theodore Reik (11) nos alentó a escuchar con ¨la tercera oreja¨, refiriéndose como tal a la empatía, al fomento de la comunicación preverbal con la cual podemos ¨sentir¨ los estados emocionales de otros. Este ¨escuchar terapéuticamente¨ implica disponer de tiempo suficiente (incompatible con la fórmula interesada de que el paciente se vaya cuanto antes para atender al siguiente con el consecuente apresuramiento del juicio clínico, o con la ¨fiebre tecnológica¨ aposentada en estos borrascosos tiempos donde el diálogo es reemplazado por la acción inmediata –muchas veces bajo el pretexto de ganar tiempo…- o el ¨urgente deseo de ir a alguna parte sin saber adónde¨–. Pruebas de laboratorio, tomografías, ecosonogramas, resonancias magnéticas, etc.; dejar hablar; escuchar con humildad, con la humildad de quien se interesa, quiere se enseñado y quiere retribuir por la enseñanza recibida; solicitar esclarecimiento o información adicional cuando necesario; interpretar el ¨lenguaje de la enfermedad¨ expresada en el aspecto del enfermo, sus palabras, la inflexión de su voz, sus actitudes y gestos; aprender a escuchar y entender tanto al hablantinoso como al taciturno; en fin, dar a cada quien –en la medida de nuestras posibilidades- lo que solicita y merece.
[12] Situación ésta frecuente en nuestro medio, por cierto, cuando el paciente se refiere al o a los médicos que ejercen en ciertas instituciones de prestación de salud identificadas con la ligereza, la ineficiencia y el maltrato.
[13] A diferencia de los países desarrollados donde la biblioteca forma parte del diario quehacer, entre nosotros suele ser el lugar donde los estudiantes encuentran un sitio tranquilo para estudiar -¡por apuntes tomados al aire! -. Por rareza se encuentra a un jefe de servicio, adjunto o residente, lo que puede traducir que el empleador nunca ha tomado en cuenta y en serio esa actividad vital para el médico, o que no hay costumbre, o simplemente que no se siente la necesidad…
[14] Ha sido la regla en los centros asistenciales dependientes del Estado venezolano, atiborrar al médico con más y más pacientes en la estúpida creencia de que la excelencia significa cantidad de pacientes atendidos no importando en qué forma…
[15] Mayéutica significa extracción, tal como la partera extrae al niño del vientre materno. La madre de Sócrates, Fernareta (‘dar a luz a la virtud’), comadrona en Atenas introdujo en filosofía el método mayéutico.
.
Me gusta esto:
Me gusta Cargando...












 -¨Yo nací el 25 de octubre de 1864 y tal vez sea propicio hacer algunas precisiones: Durante el periodo comprendido entre 1830 y 1857 el nombre oficial de nuestro país era Estado de Venezuela; mientras que en la constitución de 1858 el país adquirió el nombre oficial República de Venezuela. Luego del triunfo del Partido Liberal en la Guerra Federal, se convocó a una asamblea constituyente para crear una nueva constitución basada en los principios federales. El 28 de marzo de 1864 los miembros de la asamblea constituyente reunidos en Caracas firman la constitución. El presidente Juan Crisóstomo Falcón ordena su publicación y circulación el 13 de abril y finalmente es refrendada el 22 de abril por sus ministros.
-¨Yo nací el 25 de octubre de 1864 y tal vez sea propicio hacer algunas precisiones: Durante el periodo comprendido entre 1830 y 1857 el nombre oficial de nuestro país era Estado de Venezuela; mientras que en la constitución de 1858 el país adquirió el nombre oficial República de Venezuela. Luego del triunfo del Partido Liberal en la Guerra Federal, se convocó a una asamblea constituyente para crear una nueva constitución basada en los principios federales. El 28 de marzo de 1864 los miembros de la asamblea constituyente reunidos en Caracas firman la constitución. El presidente Juan Crisóstomo Falcón ordena su publicación y circulación el 13 de abril y finalmente es refrendada el 22 de abril por sus ministros. ¨…Me vine a Caracas a comenzar mis estudios en el Colegio Villegas, graduándome de Bachiller en Filosofía en 1884 a la edad de 20 años. Mi formación científica fue muy sólida y exigente como era la regla entonces en la Universidad de Caracas; como que fui modelado desde mis primeros años de estudios médicos por maestros de gran madurez, densidad y saber, como Adolfo Ernst (1832-1899) y Adolfo Frydensberg (1849-1908). Tenía que ser así, no había otra forma, pues un médico sin anatomía, fisiología, química, fisiopatología, farmacología y semiótica vacila, se encuentra sin norte, incapaz de alcanzar ninguna concepción precisa de la enfermedad, practicando una especie de profesión a palos de ciego, golpeando ya la enfermedad, ya al paciente sin saber cómo ni a quién da…¨.
¨…Me vine a Caracas a comenzar mis estudios en el Colegio Villegas, graduándome de Bachiller en Filosofía en 1884 a la edad de 20 años. Mi formación científica fue muy sólida y exigente como era la regla entonces en la Universidad de Caracas; como que fui modelado desde mis primeros años de estudios médicos por maestros de gran madurez, densidad y saber, como Adolfo Ernst (1832-1899) y Adolfo Frydensberg (1849-1908). Tenía que ser así, no había otra forma, pues un médico sin anatomía, fisiología, química, fisiopatología, farmacología y semiótica vacila, se encuentra sin norte, incapaz de alcanzar ninguna concepción precisa de la enfermedad, practicando una especie de profesión a palos de ciego, golpeando ya la enfermedad, ya al paciente sin saber cómo ni a quién da…¨. -¨Facilitó mi estada el hecho de que yo hablaba el francés, latín y tenía conocimientos de inglés y alemán… Permanecí en la capital francesa entre 1889 y 1891… Allí estudie en la Escuela de Medicina de París, fisiología experimental con el doctor Charles Richet (1844-1907) que había sido discípulo de Claude Bernard, máximo exponente de la medicina experimental en Francia, y, además, Premio Nobel de Medicina o Fisiología en 1913 por sus trabajos sobre anafilaxia y, en adición, recipiendario de la Gran Cruz de la Legión de Honor. Al mismo tiempo de me adiestraba en el empleo de los aparatos fui haciendo una lista de todo el material necesario y adquiría conocimientos, me permití enviar una misiva dirigida al ministro de Instrucción Pública de Venezuela donde le numeraba la lista de instrumentos y equipos necesarios para instalar en Caracas un laboratorio de Fisiología Experimental y le decía, ¨Sería un instituto que estaría al nivel de los más adelantados del mundo científico, puesto que sería una copia exacta del de París¨; tres meses después, el 21 de abril de 1981, el Consejo Federal, destinaría la suma de doce mil ochocientos ochenta y cinco bolívares con treinta céntimos para la compra del equipamiento, dinero que yo recibiría quince días después… Pero además, aproveché mi tiempo y estudié Histología y Embriología con Mathías Duval (1844-1907), quien viendo mis dotes de médico serio, estudioso y enterado me otorgó una constancia de mis méritos… Por su parte, el doctor Isador Straus (1845-1912), discípulo de Emile Roux y Charles Chamberland, me consideró su discípulo preferido e igualmente, me otorgó un premio a mi labor…
-¨Facilitó mi estada el hecho de que yo hablaba el francés, latín y tenía conocimientos de inglés y alemán… Permanecí en la capital francesa entre 1889 y 1891… Allí estudie en la Escuela de Medicina de París, fisiología experimental con el doctor Charles Richet (1844-1907) que había sido discípulo de Claude Bernard, máximo exponente de la medicina experimental en Francia, y, además, Premio Nobel de Medicina o Fisiología en 1913 por sus trabajos sobre anafilaxia y, en adición, recipiendario de la Gran Cruz de la Legión de Honor. Al mismo tiempo de me adiestraba en el empleo de los aparatos fui haciendo una lista de todo el material necesario y adquiría conocimientos, me permití enviar una misiva dirigida al ministro de Instrucción Pública de Venezuela donde le numeraba la lista de instrumentos y equipos necesarios para instalar en Caracas un laboratorio de Fisiología Experimental y le decía, ¨Sería un instituto que estaría al nivel de los más adelantados del mundo científico, puesto que sería una copia exacta del de París¨; tres meses después, el 21 de abril de 1981, el Consejo Federal, destinaría la suma de doce mil ochocientos ochenta y cinco bolívares con treinta céntimos para la compra del equipamiento, dinero que yo recibiría quince días después… Pero además, aproveché mi tiempo y estudié Histología y Embriología con Mathías Duval (1844-1907), quien viendo mis dotes de médico serio, estudioso y enterado me otorgó una constancia de mis méritos… Por su parte, el doctor Isador Straus (1845-1912), discípulo de Emile Roux y Charles Chamberland, me consideró su discípulo preferido e igualmente, me otorgó un premio a mi labor…



 Nunca olvidé al pobre, al engañado, al pata en el suelo, que ya en mi tiempo eran también aprovechados por gobernantes inescrupulosos, pues ya conocía que, en 1790 el Dr. Johann Peter Frank expresó en la Universidad de Pavía que, «La pobreza es la madre de todas las enfermedades»; y también, que en 1792, el médico y diputado a la Asamblea Nacional de Francia, François Xavier Lanthenas (1754-1799), en su opúsculo de 36 páginas y 12 acápites, lo remarcó en su, «La influencia de la libertad, sobre la salud, la moral y el bienestar»:
Nunca olvidé al pobre, al engañado, al pata en el suelo, que ya en mi tiempo eran también aprovechados por gobernantes inescrupulosos, pues ya conocía que, en 1790 el Dr. Johann Peter Frank expresó en la Universidad de Pavía que, «La pobreza es la madre de todas las enfermedades»; y también, que en 1792, el médico y diputado a la Asamblea Nacional de Francia, François Xavier Lanthenas (1754-1799), en su opúsculo de 36 páginas y 12 acápites, lo remarcó en su, «La influencia de la libertad, sobre la salud, la moral y el bienestar»:








 En el primer caso, un macroadenoma hipofisario con hemianopsia bitemporal era el origen de su disfunción sexual y de los extraños fenómenos visuales que el paciente había experimentado.
En el primer caso, un macroadenoma hipofisario con hemianopsia bitemporal era el origen de su disfunción sexual y de los extraños fenómenos visuales que el paciente había experimentado. La hemianopsia bitemporal es capaz de inducir ilusiones visuales por ¨deslizamiento¨ del borde hemianóptico en personas con forias
La hemianopsia bitemporal es capaz de inducir ilusiones visuales por ¨deslizamiento¨ del borde hemianóptico en personas con forias
 Algunos enfermos con síndrome de Wallenberg –o reblandecimiento isquémico de la foseta lateral del bulbo raquídeo-, no por excepción y bajo interpelación dirigida, aceptan haber presenciado durante la fase aguda del accidente, variaciones en la posición del entorno o de los objetos que en él se encuentran, tales como inclinación o rotación de los mismos desde su posición natural que temieron comunicar a sus médicos ante el temor de ser considerado ¨locos¨ o ¨desvariados¨.
Algunos enfermos con síndrome de Wallenberg –o reblandecimiento isquémico de la foseta lateral del bulbo raquídeo-, no por excepción y bajo interpelación dirigida, aceptan haber presenciado durante la fase aguda del accidente, variaciones en la posición del entorno o de los objetos que en él se encuentran, tales como inclinación o rotación de los mismos desde su posición natural que temieron comunicar a sus médicos ante el temor de ser considerado ¨locos¨ o ¨desvariados¨.
 Se les ha descrito en sujetos con neuritis óptica desmielinizante primaria o neuropatía óptica isquémica anterior no arterítica, esta última no infrecuente en hipertensos, dislipidémicos y diabéticos crónicos. Se hipotetiza que la ¨desaferentación¨ parcial de la vía visual es capaz de producir un estado de supersensiblidad a nivel del núcleo geniculado lateral, sitio donde convergen las informaciones visuales y auditivas, facilitándose así que, ¨el paciente vea el ruido dentro de sus ojos…¨ (c).
Se les ha descrito en sujetos con neuritis óptica desmielinizante primaria o neuropatía óptica isquémica anterior no arterítica, esta última no infrecuente en hipertensos, dislipidémicos y diabéticos crónicos. Se hipotetiza que la ¨desaferentación¨ parcial de la vía visual es capaz de producir un estado de supersensiblidad a nivel del núcleo geniculado lateral, sitio donde convergen las informaciones visuales y auditivas, facilitándose así que, ¨el paciente vea el ruido dentro de sus ojos…¨ (c).


 Post Script 10.02.2018
Post Script 10.02.2018







