En orden sucesivo y de forma muy esquemática, analizaremos las cuatro áreas a las que usted debe prestar su atención al evaluar el fondo del ojo: disco óptico, vasos retinianos, área macular y fondo de ojo en su conjunto.
No es recomendable iniciar esta parte sin antes haberse familiarizado con el uso del oftalmoscopio y la técnica de la oftalmoscopia.
Disco óptico
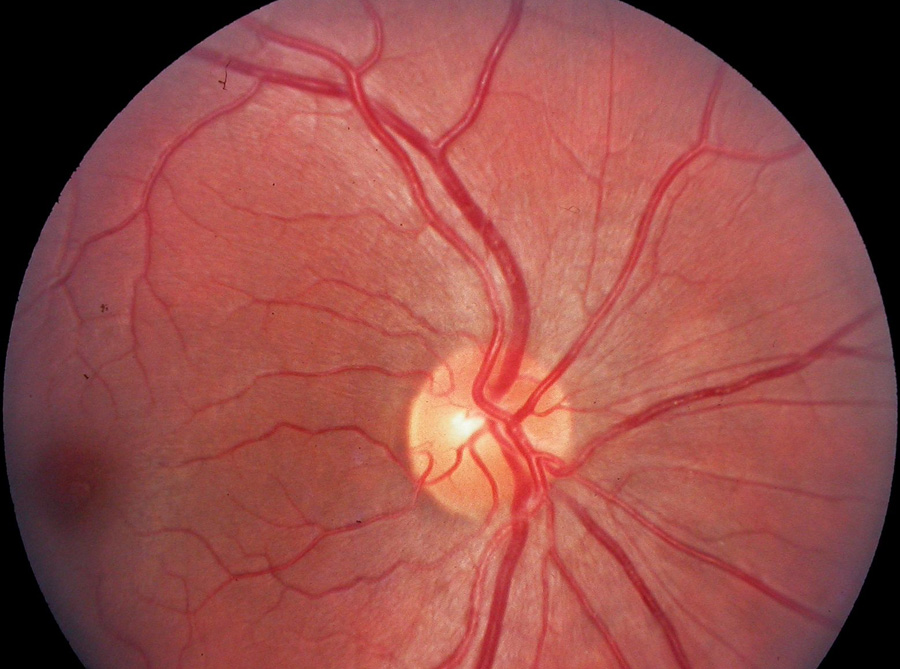
Con el paciente mirando al frente, al infinito y abordándolo usted desde su lado temporal a un ángulo de unos 15°, es la estructura redondeada, claramente definida, que debe encontrarse en su campo de observación frente a usted. Note que está al mismo nivel de la retina que lo circunda y que es plana o ligeramente excavada. En condiciones normales nunca es procidente.
Es por ello que el término «papila óptica» con que suele designársele, resulta totalmente irreal e inadecuado, por lo que desde ahora, debe llamarla por su nombre: disco óptico. Lo que usted está ahora inspeccionando es la porción más periférica o distal del nervio óptico accesible a la observación, llamada también «cabeza del nervio óptico».
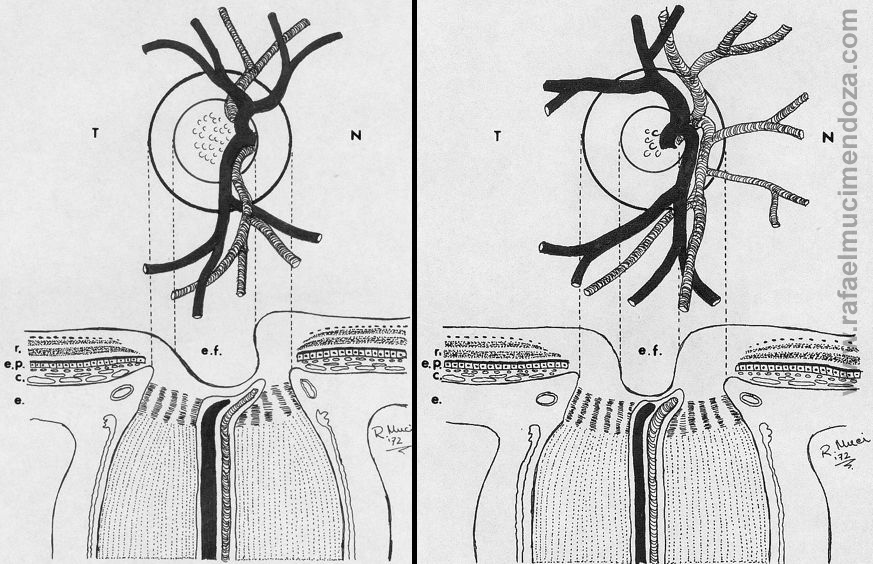
Disco óptico y canal esclerocoroideo. El disco es la proyección anterior del canal escleral o esclerocoroideo. Nótese la lámina cribosa y la excavación fisiológica (ef). También puede apreciarse cómo la retina y la coroides se detienen en el borde del disco. r: retina, ep: epitelio pigmentario de la retina, c: coroides, e: esclerótica, T: temporal, N: nasal
Resulta de la conjugación de cerca de un millón de fibras ópticas o axones originados en las células ganglionares de la retina. En su salida hacia el cerebro, ellas se han fraguado una abertura en el polo posterior del ojo que se designa indistintamente como «canal escleral» o «canal esclerocoroideo».
En ese «agujero» no existe retina ni coroides, y a ese nivel la esclerótica ha sufrido una modificación: se ha adelgazado y presenta múltiples orificios por donde han de escapar ordenadamente los haces de fibras ópticas y que se designa como «lámina cribosa o cribiforme». La noción de normalidad del disco óptico se definirá después de «pasar revista» y analizar en forma escrupulosa, cada uno de sus elementos: forma, tamaño, color, márgenes o contornos, excavación fisiológica y sus variantes normales, anillos o crecientes y fibras mielinizadas.
Forma.
El disco óptico tiene una forma ligeramente oval en sentido vertical, siendo el diámetro vertical 7 a 10% mayor que el horizontal. Puede igualmente ser redondeada. Una acentuación de la forma oval se correlaciona significativamente con astigmatismo corneal y ambliopía.
Tamaño.
Anatómico real: 1,5 a 1,7 milímetros. Oftalmoscópico aparente: 2,5 centímetros. El diámetro que usted le aprecia in vivo resulta de la magnificación aportada por el aparato dióptrico del ojo y particularmente del cristalino. Compare su tamaño examinando otro paciente a quien se le haya extraído el cristalino y vea la diferencia. Su tamaño aparente es modificado por los vicios de refracción: más grande en los miopes y más pequeño en los hipermétropes. Es el «patrón de medida» empleado en el fondo para juzgar distancias y mensurar lesiones: «diámetro de disco» o DD.
Color
En general rosado-anaranjado. La mitad nasal siempre más coloreada que la temporal. Más pálida en los miopes altos, más rosada en los hipermétropes. Su color varía con la intensidad y brillantez de la luz empleada durante la exploración. Haga usted mismo la prueba: gire el reóstato hasta disminuir la intensidad de la luz a un mínimo. Observe el color del disco: más rosado. Ahora lleve la luminosidad al máximo, y vea como parece palidecer.
Tenga siempre presente este hecho al evaluar el color del disco con luz muy brillante o pilas al término de su vida útil, de igual manera al emplear bombillos nuevos o muy usados. El color del disco es uno de los elementos evaluados cuando se piensa en atrofia óptica, nunca el único. La presencia de cataratas enmascara su palidez. La extracción de las mismas e implantación de un lente intraocular la hace ver pálida.
Margen o contorno.
El disco tiene dos polos: superior e inferior, y dos bordes: nasal y temporal. Observe como ambos polos y el lado nasal no se aprecian tan definidos y nítidos como el borde temporal. Nunca juzgue anormalidad sobre la base aislada de «borramiento de contornos».
Excavación fisiológica.
Es una depresión cuneiforme o plana de tamaño variable, a veces inexistente, que habitualmente se encuentra en la mitad temporal del disco. Note que, a diferencia del disco mismo, no tiene límites precisos. Cuando es amplia, es posible ver en su fondo los agujeros de la lámina cribosa como un jaspeado grisáceo.
Su tamaño está genéticamente determinado y debe ser igual en ambos ojos. Así que compare las excavaciones de ambos ojos. Si hay una de mayor tamaño, sospeche la existencia de glaucoma crónico simple en ese ojo y refiera el paciente al oftalmólogo. El tamaño de la excavación fisiológica no debe ser mayor que la mitad del diámetro del disco óptico. Es decir, que la relación disco/excavación debe ser menor que 1:2. Si esta relación es mayor, de nuevo, sospeche glaucoma crónico.
El glaucoma conduce a la pérdida casi asintomática e insidiosa de la visión hasta llegar a la ceguera total. Hágale un gran servicio a su paciente y prevenga la ceguera por esta causa refiriendo al oftalmólogo a todos aquellos pacientes que exhiban excavaciones que usted considere anormales. A él corresponde la evaluación en profundidad y la decisión de lo que más convenga al paciente.
Anillos y crecientes.
En ocasiones usted notará alrededor del disco óptico, un anillo completo de color blanco-amarillento (anillo escleral), o de pigmento negro u ocre (anillo pigmentario). Cuando está incompleto, casi siempre se ubica en el borde temporal, y en ese caso por su forma en creciente lunar, recibe la designación de creciente o cono: escleral o pigmentario. Resultan de un «biselado histológico» de las capas del ojo según el cual, van quedando al descubierto, la esclerótica (anillo o creciente escleral) al no «acompañarla» la retina y la coroides hasta el borde del disco, o el epitelio pigmentario de la retina, al no ser escoltado por el resto de las capas de la retina. En general, carecen de significado patológico.
Fibras ópticas mielinizadas.
Las fibras ópticas descansan en la porción más superficial de la retina. Carecen de vaina de mielina que las envuelva y por tanto son translucientes. Esta cualidad es indispensable y obligatoria para que la luz, al atravesarlas, impresione los fotorreceptores ubicados a un nivel más profundo (conos y bastones, primera neurona de la vía óptica). En el 0,4% de la población normal las células encargadas de elaborar la mielina, los oligodendrocitos que usualmente no existen en la retina, se encuentran presentes en ella en forma ectópica.
Esto origina fibras opacas y visibles, presentes en forma de parches de color blanco-nacarado con su extremo distal desflecado y finamente estriado, que se extienden desde el borde del disco unos 2 diámetros hacia la periferia. No se asocian a patología sistémica o intracraneal conocida y no deben ser confundidas con exudados blandos o edema de la papila.
Vasos retinianos.
Lo que ahora verán ustedes por oftalmoscopia y que designaremos como «vasos retinianos», en realidad no lo son. Cuando ellos son normales, su pared es transluciente e invisible, así, que lo llamamos «vaso» es en propiedad la columna de sangre que rellena su luz.
La arteria central de la retina (ACR) penetra al nervio óptico uno o dos centímetros por detrás del globo y emerge en el disco óptico. La vena central de la retina (VCR), luego de haber recogido la sangre, abandona al ojo también por el disco, ocupando siempre una posición externa (o temporal) con respecto a la arteria. Así que cuando usted vea una fotografía del disco óptico le bastará con buscar la vena en su desaparición dentro de la sustancia del nervio, para saber si el ojo es izquierdo o derecho.
El sistema de la ACR es diferente del que irriga la coroides, cuyas ramas provienen de las arterias ciliares cortas posteriores que penetran al globo perforando la esclerótica en la base del nervio óptico. En general, desde el punto de vista práctico pueden considerarse como dos sistemas vasculares aislados.
Vamos ahora a estudiar las características normales de las arterias, venas, la relación arteriolovenular y los cruces arteriolovenulares.
Sistema arteriolar
Observe ahora un sistema arteriolar terminal. La obstrucción de todo él o de una de sus ramas, acarreará isquemia o infarto de la zona correspondiente a su territorio de irrigación. Note que hemos empleado la palabra «arteriola». Y es que desde un punto de vista pragmático podemos considerar todo el árbol retiniano como arteriolar, porque la arteria central se transforma en arteriola inmediatamente después de su primera bifurcación.
La ACR es rama de la arteria oftálmica. Como usted sabe, ésta a su vez es la primera rama intracraneal importante de la arteria carótida interna. Significa ello, que la ACR es un formidable «monitor» de los acontecimientos hemodinámicos que ocurren, «río abajo», en el territorio carotídeo primitivo o interno (estenosis, obstrucción, embolias procedentes de las placas de ateroma ulceradas, etc.).
La sangre vehiculizada por la ACR aporta la nutrición a los 2/3 internos de la retina; la capa de conos y bastones, más externa, es nutrida «desde abajo» por vasos dependientes de la circulación coroidea («coriocapillaris»), generalmente ocultos a nuestra inspección por el epitelio pigmentario de la retina.
Hay tanta variación en la disposición de los vasos sanguíneos en el disco óptico como hombres y mujeres existen. Es inclusive diferente entre un ojo y otro de un mismo sujeto. En forma muy simplista y esquemática, podemos considerar la existencia de una ACR, cuya bifurcación origina dos arteriolas polares (se dirigen a los polos del disco) llamadas también papilares: superior e inferior.
Cada una de ellas a su vez, origina una arteriola temporal y nasal (superior e inferior) que en conjunto van a nutrir los cuatro cuadrantes correspondientes de la retina. Las arteriolas temporales originarán las arteriolas maculares destinadas a esta área.
Observe ahora que las arteriolas poseen un color anaranjado y un brillo central o axial que ocupa 1/3 o 1/4 del calibre del vaso y que mayormente, resulta de la reflexión de la luz en la columna sanguínea convexa intraluminal. Vea cómo se van bifurcando y va reduciéndose su calibre cuando usted las sigue desde el centro hacia la periferia.
Examínelas hasta donde «humanamente» pueda recorrerlas moviéndose usted alrededor de la pupila o indicándole al paciente que mire arriba, abajo, derecha o izquierda. Note igualmente, como su calibre es más o menos igual entre dos bifurcaciones. Aprecie su curso suavemente sinuoso y la ausencia de pulsaciones visibles.
Con alguna frecuencia (15 o20% de las personas normales), podrá observar una arteriola que se origina la más de las veces, en el borde temporal del disco, y del cual aparece «guindada» como un «gancho de ropa». Es una arteria ciliorretiniana. Como su nombre lo indica, no es rama del sistema de la ACR, sino del sistema ciliar. Muy de cuando en cuando y si es de suficiente calibre y extensión, pueden mantener cierto grado de visión al irrigar la mácula cuando se ocluye la ACR.
Sistema venular
Distinguirá las vénulas por su calibre más ancho que las arteriolas y por su color más oscuro rojo-vinoso. Es la sangre no-oxigenada que transportan. Acompañan a las arteriolas en su recorrido y toman de ellas su nombre: VCR, papilares o polares, temporales, nasales y maculares. Al llegar al centro del disco, la VCR se va afinando en «punta de lápiz» antes de penetrarlo. Presentan un brillo central poco llamativo y en la práctica, sin importancia.
Ahora, localice un segmento venoso en el borde o en el centro del disco. Si hace alguna curvatura, mejor. Obsérvelo atentamente por algunos segundos sin moverse… ¿Le vé alguna pulsación? En cerca del 80% de las personas normales, usted podrá apreciar el llamado «pulso ventilar espontáneo».
Más que un pulso, es un colapso de la vénula rítmico con la sístole cardíaca. Si no estuviera presente, ¡trate de provocarlo! Si puede observarlo, ¡exagérelo! Coloque el dedo índice o el pulgar de la mano que no está asiendo el oftalmoscopio sobre el párpado superior del ojo que está examinando. Aplique una muy ligera presión sobre el globo, y ahí estará.
¡Familiarícese con este «pequeño-gran» signo semiológico! Su presencia es en general, indicio de que su paciente no tiene una presión intracraneal significativamente elevada. Su ausencia por el contrario, puede no tener importancia, desde que el 20% restante de la población normal no lo tiene presente. Este es el mayor aporte del sistema venular a la oftalmoscopia. ¡Nunca le dé la espalda a su paciente con cefalea o síntomas neurológicos sin haber consignado este detalle en su historia!
Relación arteriolovenular
El calibre de los vasos retinianos (en general, o en un área dada de la retina), se juzga en la práctica por la llamada relación arteriolovenular. Ella se fundamenta en que la vénula es un tercio (1/3) más gruesa que la arteriola que la acompaña. En otras palabras, una relación arteriolo-venular normal será como 2:3 o 3:4. Esta relación puede modificarse por estrechamiento del calibre arteriolar, pero mucho cuidado… La distensión de la vena produce en general un efecto similar, haciendo más difícil el juicio.
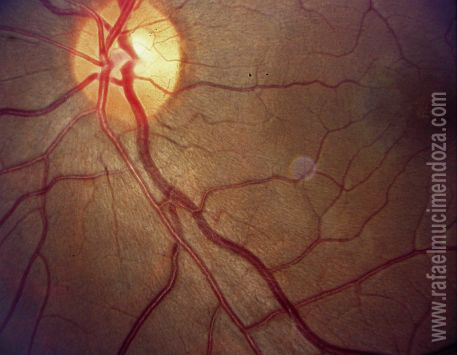
Relación arteriolo-venular y cruces arteriolovenulares normales.
Aunque muy a menudo oirá decir, o verá escrito, «arteriolas adelgazadas», no sea muy crédulo. La evaluación de la relación arteriolovenular requiere experiencia, juicio crítico y renunciar al prejuicio: muchas veces, el conocer que la tensión arterial del paciente está elevada, hace ver arteriolas estrechas, ¡dónde no existen! Así que tómese su tiempo y sea crítico de su observación.
Cruces arteriolovenulares
Recorriendo las arteriolas desde el disco hacia la periferia, observará que en algún momento se cruzan con las vénulas. En cerca del 70% de los cruces, la arteriola pasa por encima de la vénula (cruce arteriolovenular); en el 30% restante, el cruce es invertido, es decir, la vénula es la que pasa por encima de la arteriola (cruce venuloarteriolar). Estos cruces los verá más numerosos en la retina temporal por su mayor superficie. Notará que no existen cruces arterio-arteriales ni veno-venosos.
A nivel del cruce se da una situación única, que posiblemente sólo se reproduce entre la arteriola eferente y aferente del riñón. Ambas, arteriola y vénula, comparten una túnica adventicia común que las engloba, transformándolos en una verdadera «unidad histológica» y ¡hasta funcional! Los cambios (en general degenerativos) que ocurran en la arteriola (arteriolosclerosis, hipertensión arterial) indefectiblemente afectarán a la vénula y al cruce en sí.
El cruce arteriolovenular (cruce a-v) normal se define en razón de la transparencia de la pared arteriolar que permitirá ver a su través, la vénula subyacente. Otros elementos que lo definen incluyen: el ángulo agudo del cruce, la ausencia de desplazamiento de la vénula en su trayecto antes, durante y después del cruce y el similar calibre del cabo distal y proximal a ambos lados de la arteriola.
Deberán evaluarse los cruces a una distancia de 1 1/2 diámetros de disco por fuera del disco, donde el árbol retiniano es ya arteriolar. Sin embargo, a veces el cruce está próximo al disco, pero es tan anormal y se asocia a otros cruces patológicos en la retina, que ¡no dudaremos en darle valor!
Área macular
Está situada a unos 2 diámetros de disco del borde temporal del disco y a 1 diámetro por debajo del mismo. Es horizontalmente ovalada y no tiene límites precisos. Para llegar a ella, puede usted, de acuerdo a su práctica y de que el paciente esté o no dilatado, indicarle que le mire directamente a la luz o seguir el trayecto de los vasos temporales, cuyas ramas maculares le conducirán al área en cuestión. Examine esta zona de último. Ya el paciente estará acostumbrado al brillo de luz y será más cooperativo. De no ser así, reduzca la intensidad de la luz, especialmente en los pacientes con gran sensibilidad a ella.
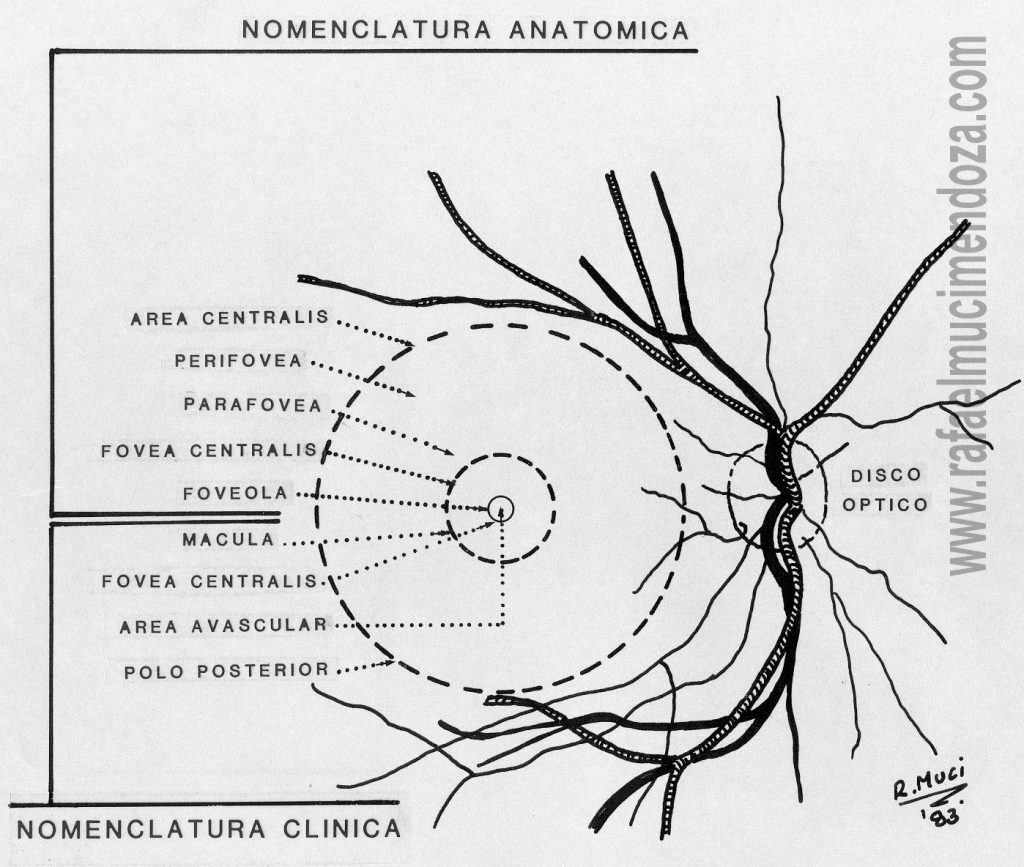
Área central de la retina con su nomenclatura clínica y anatómica
Ocupando el centro del área macular, se encuentra la foveola (“fovea centralis”) que es una depresión infundibular más pigmentada que el resto de la retina y que corresponde aproximadamente, al eje visual del ojo. Recuerde que la pigmentación normal es tenue y finamente homogénea. Está limitada por un borde o limbo, cuyas paredes inclinadas o clivus terminan en su fondo o fundus foveae. La reflexión de la luz en el limbo origina un reflejo circular u oval que ayuda a definir sus límites y que es más vivo en personas jóvenes.
Cuando el observador se mueve, este reflejo lo acompaña en la misma dirección. Es el reflejo macular, marginal o circunmacular. En el fondo del fundus foveae se encuentra otra pequeña depresión o foveola minuta. La reflexión de la luz en ella origina un segundo reflejo. Es el reflejo foveal o foveolar que se desplaza en sentido inverso al movimiento de la luz. El acúmulo anormal de líquido en esa zona, producirá una inversión en el comportamiento de esos reflejos. (Figura Atlas 1.1-1.4)
La fovea centralis está exenta de vasos sanguíneos. En orden de mantener una visión central nítida y libre de sombras, en el proceso evolutivo del ojo humano se hizo necesario el que toda su nutrición le fuera aportada «desde abajo», por la «coriocapillaris» de la coroides. Por ello, cuando se produce una obstrucción total de la ACR se apreciará en la fovea, una mancha de color rojo u ocre («mancha de rojo cereza» o «mancha de pesgua»). Es la circulación coroidea transluciente y rodeada de palidez isquémica de la retina. (Figura Atlas 15.1)
Fondo del ojo en su conjunto.
El aspecto y coloración del fondo del ojo varía de acuerdo a diversos factores:
- Densidad pigmentaria general del individuo (rosado pálido en los rubios, rojo oscuro en los más pigmentados, chocolate en los negros).
- Cantidad de sangre contenida en los vasos retinianos y coroideos (pálido en el anémico, rojo oscuro en el policitémico).
- Brillantez de la luz de observación (más pálido con intensa luz halógena, más rojo con oftalmoscopios de bombillos al vacío).
Los rayos de luz blanca, de larga longitud de onda y gran poder de penetración, se abrirán paso en la retina transluciente hasta donde la densidad del pigmento, de la retina misma o de la coroides, los haga reflejarse. Dependiendo del nivel al cual se verifique esta reflexión, se originarán tres tipos fundamentales de fundus.
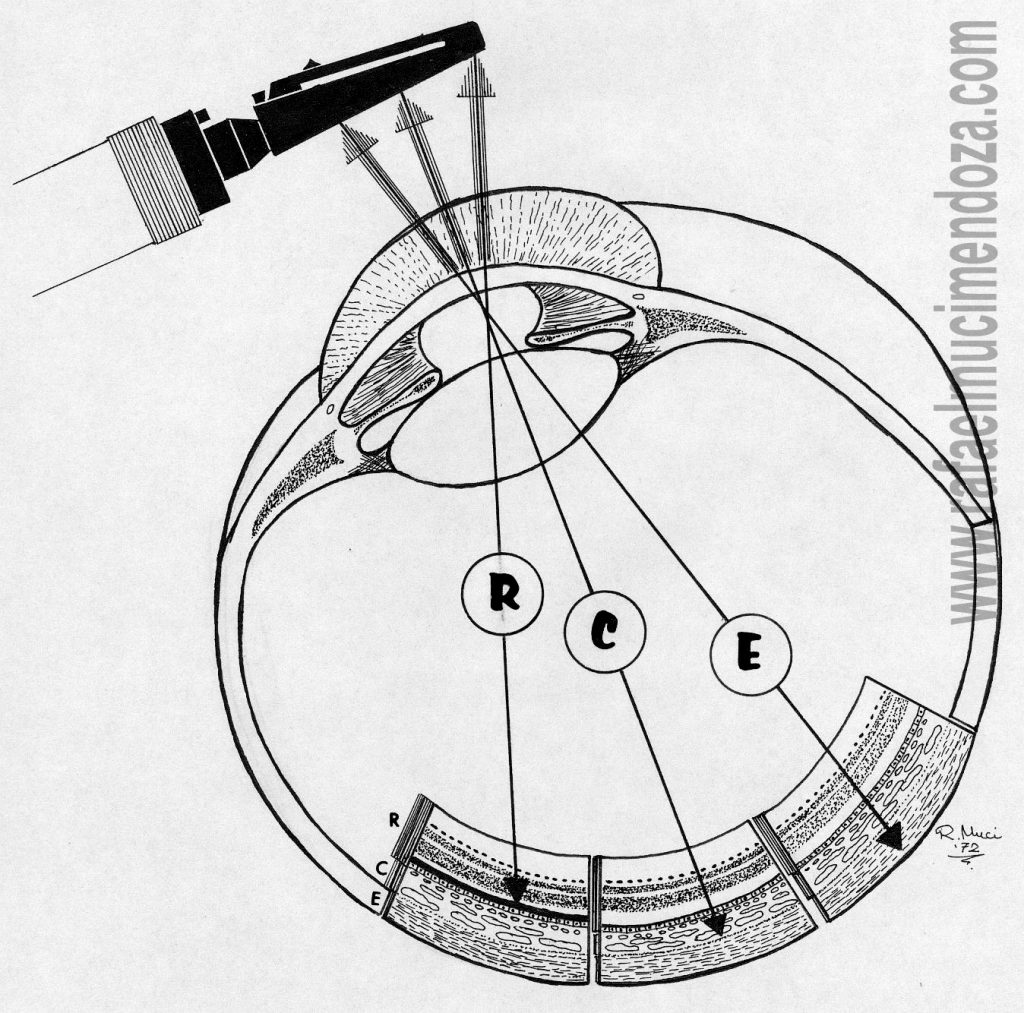
Variedades del fondo del ojo de acuerdo a la densidad pigmentaria en sus capas y a la resultante reflexión de la luz incidente. Fondo uniforme o retiniano (R), fondo coroideo o tigroide (c) y fondo escleral o albinótico (E)
Fondo del ojo «retiniano», uniforme u homogéneo.
La densidad del epitelio pigmentario de la retina es lo suficientemente intensa como para permitir la total reflexión de la luz. Por ello, no se observará la coroides y el fondo adquirirá un aspecto uniforme cuyo color dependerá del color de la tez del sujeto.
Fondo del ojo «coroideo», teselado o tigroide.
En esta situación la densidad pigmentaria del epitelio retiniano es menor, permitiendo el paso de la luz y su reflexión en los espacios intervasculares de la coroides rellenos de pigmento. Por tanto, los vasos coroideos serán visibles como estrías de color rojo claro, sin límites muy precisos, que se anastomosan libremente y separados por espacios pigmentados poligonales.
Fondo del ojo «escleral», o albinótico.
Se observa cuando la densidad pigmentaria retiniana y coroidea están muy poco desarrolladas o falta por completo. En este’ caso, no encontrando la luz ninguna estructura que la detenga en su paso, va a reflejarse en la esclerótica dando al fondo en su conjunto, un color rosado pálido amarillento. Es el caso de las personas rubias y de los albinos. En estos últimos no hay pigmento del todo, así que pueden observarse claramente los vasos coroideos anastomosándose libremente inclusive, los troncos de las cuatro venas vorticosas.
Es de hacer notar que los tipos de fondo retiniano y coroideo pueden estar presentes en un mismo sujeto en diversas áreas. Cuando se inspecciona el fondo del ojo en su conjunto en personas adolescentes, e inclusive en adultos jóvenes, llamará mucho su atención los brillantes reflejos de superficie. Son brillos sobre la retina que recuerdan los producidos en un papel de celofán.
Se los ve aparecer, desaparecer y desplazarse al paso de la luz, en forma de parches redondeados, ovalados o de forma irregular, especialmente en la retina temporal y donde los vasos retinianos están muy superficiales. Se originan por la reflexión de la luz en la membrana limitante interna, esa delgada lámina que separa la retina del humor vítreo. A veces, por su particular desarrollo y brillantez, interfieren con el enfoque nítido de la capa de fibras ópticas.
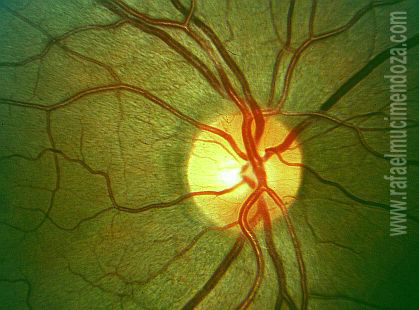
Aspecto de la retina observada con luz aneritra (red free ligth)
Cambie ahora el diafragma de su oftalmoscopio al de luz aneritra o verde. Como ya usted sabe, la reflexión de esta luz de espectro reducido, ocurrirá en la superficie de la retina, siendo ideal para el estudio de la capa de fibras ópticas, pero también permitiéndole evaluar mejor pequeñas lesiones o sutiles cambios vasculares (alteraciones del brillo axial, constricciones focales, envainamientos, hemorragias superficiales, microaneurismas, etc.).
Por años, nadie prestó mayor atención a los cambios que ocurrían en la capa de fibras ópticas, en parte, porque no existían los oftalmoscopios de luz brillantes adecuados para su inspección, pero más exactamente, porque los médicos nunca incluyeron su observación y análisis en sus esquemas mentales de exploración. ¡Usted está comenzando y sí puede hacerlo!
Para obtener un buen enfoque de esta capa, deberá acercarse muy bien al ojo del paciente y hacer giros cortos y frecuentes del disco de Rekoss para mantener una vista tan nítida como sea posible. Note ahora el aspecto finamente estriado que exhibe y como va disipándose cuando nos alejamos del disco hacia la periferia. Circunscribiendo, enfocando y reenfocando la capa inmediatamente adyacente y en un área no mayor de 2 diámetros alrededor del disco, aprecie su diferente grosor. Vea como en los polos es particularmente gruesa, llegando inclusive a oscurecer y aún a ocultar detalles vasculares.
Desde allí siga su recorrido arciforme hacia la retina temporal acompañando a los vasos. Observe ahora las fibras nasales. Son menos aparentes, pero aun así, podrá identificar con algún esfuerzo como abordan al disco luego de un trayecto rectilíneo. En fin, las fibras constituyentes del haz maculopapilar que son muy delgadas, alcanzan al disco por su borde temporal. A pesar de su elevado número, su pequeño calibre le traerá muchas dificultades para identificarlo. Enfoque y reenfoque, una y otra vez… Está usted al inicio de un camino fructífero y lleno de muchas gratificaciones. ¡No es fácil… pero insista, una y otra vez!
Hoy día, cuando queremos juzgar la atrofia del nervio óptico, miramos más al aspecto y grosor de la capa de fibras ópticas, ¡que al disco en sí! Habiendo visto muchas retinas normales y haciéndose de la suficiente práctica, le será dable juzgar su grosor, apreciar la pérdida localizada o difusa de haces de axones e igualmente identificar los cambios en ella producido por enlentecimiento del flujo axoplásmico, como es el caso del edema incipiente de la papila de cualquier origen.